Zunehmender Haarwuchs, ausbleibende Monatsblutung, Haarausfall und Übergewicht – diese Symptome sind häufig verbunden mit Cysten (kleinen „Säckchen“ oder „Bläschen“) in den Eierstöcken (Ovarien) junger Frauen. Es handelt sich dabei um das „Polycystische Ovarialsyndrom“, kurz PCO-Syndrom (oder PCOS), das bei ca. 10-13% aller Frauen im frühen Erwachsenenalter diagnostiziert wird (DÄ2023,43 A1780-A1786). Ist dieses Phänomen nur eine „Laune“ der Natur, oder verbirgt sich dahinter ein wichtiges Merkmal unserer Biologie?
Hunger, Hitze, Kälte waren in der Menschheitsgeschichte die treibenden Faktoren, an die sich unsere Biologie anpassen musste. Entscheidend für das Überleben unter diese widrigen Lebensbedingungen war der Erhalt der Fruchtbarkeit (Fertilität) der Frau. Schon vor mehr als 2000 Jahren wurden von Hippokrates von Kos (5. Jahrhundert v. Chr.) Frauen beschrieben, die Bärte trugen, schwächere Monatsblutungen hatten und Zyklusstörungen. Damals wurde dieses eher männliche Aussehen der Frau als Zeichen für ein gesundes und widerstandsfähiges Wesen angesehen. Dieser männliche Frauentyp war allerdings eher eine Seltenheit.
Die Liebesgöttin Aphrodite wurde in der Antike auch mit Bart dargestellt. Ein Gemälde des Malers Jusepe de Ribera zeigt die Magdalena Ventura d‘Abruzzo als eine barttragende Frau mit einem Kind auf dem Arm, das von ihr gestillt wird.

Abbildung 1: Frauen mit PCO-Syndrom (Quelle Wikipedia)
2016 sorgte die Britin Harnaam Kaur für Aufsehen, als sie mit 24 Jahren als jüngste weibliche Vollbartträgerin in das Guinness Buch der Rekorde aufgenommen wurde.
Insulin – das Schlüsselhormon des PCOS
Wer kennt nicht den „Heißhunger“ auf Süßes, der sich häufig nach längerem Hunger einstellt. Erst wenn die Schokolade auf der Zunge schmilzt und der Zuckerspiegel im Blut ansteigt, entspannen wir uns. Das Schlüsselhormon in dieser Umstellungsphase von Hunger auf den Nahrungsaufnahmestoffwechsel ist Insulin.
Insulin ist das entscheidende Hormon im Zuckerstoffwechsel: es ermöglicht den Eintritt des Zuckers in das Muskel-, Leber- und Fettgewebe. Es ist das Speicherhormon schlechthin.
Erst seit der Industrialisierung der Landwirtschaft und des raschen Transports von Nahrungsmitteln (Lieferketten) ist Hunger in unseren Breiten eine Seltenheit geworden. Vor dieser Phase litten die Gesellschaften unter unvorhersehbaren, saisonalen Phasen von Nahrungsmangel, die sich häufig in Hungersnöten in der Bevölkerung ausbreiteten. Die Qualität der Nahrung war in dieser vorindustriellen Zeit eher schlecht und einseitig; der arme, hungernde Mensch ernährte sich in erster Linie von Kartoffeln, Früchten aus dem Wald und gelegentlich Fleisch. Bis 1850 lag die tägliche Energiezufuhr unter 2400 kcal pro Tag, heute ist die Zahl der Länder, in denen mehr als 3200 kcal pro Tag verzehrt werden, seit 1961 von sieben auf 31 Ländern (1999) angestiegen.
Wenn wir hungern, überwiegen die Stresshormone wie Cortisol und Adrenalin. Diese Hormone mobilisieren die Fettreserven und blockieren den weiteren Zuckerverbrauch, damit unser Gehirn – der wichtigste Zuckerverwerter – auch in Hungerzeiten ausreichend Energie bekommt. Verlieren Frauen in diesen Phasen stark an Gewicht, setzt die Menstruation (Monatsblutung) aus: ein weiterer Blutverlust würde die Frauen nur noch mehr schwächen.
PCO – Frauen hatten früher nach Hungerperioden einen deutlichen Vorteil: wurde gegessen, brauchten sie viel höhere Insulinkonzentrationen, um den Zucker im Gewebe aufzunehmen. Der Insulinspiegel korreliert mit dem Einsetzen der Monatsblutung: je höher er ansteigt, desto früher setzt der Zyklus ein und damit die Fruchtbarkeit. Dies beobachtet man heute auch bei Frauen mit Magersucht (Anorexia nervosa).
Insulin stimuliert also nicht nur die Umwandlung von Zucker zu Fett (und damit die Gewichtszunahme), sondern auch die Bildung von Eizellen. Der Vorteil dieser PCO -Frauen ist klar: sie speichern mehr Fett, wenn Nahrung ausreichend vorhanden ist. Von diesem Fett können sie in Hungerphasen länger zehren. Und sie bleiben länger fruchtbar, auch in Hungerperioden.
Vor allem übergewichtige, aber auch schlanke Frauen können betroffen sein
War früher die Insulinresistenz ein Vorteil, ist sie heute die treibende Kraft für Gewichtszunahme und Zyklusstörungen. Das hohe Nahrungsangebot und zunehmend geringere Bewegung (d.h. Energieverbrauch) verursachen bei Patientinnen mit PCO – Syndrom eine deutlich stärkere Gewichtszunahme aufgrund hoher Insulinspiegel. In den Industrienationen liegt der Anteil der Frauen mit Veränderungen in den Eierstöcken (Zysten) und Insulinresistenz bei 20-30 %; bei Frauen aus Ländern Südasiens (geringeres Nahrungsangebot), die in Großbritannien eingewandert sind (hohes Nahrungsangebot), steigt der Anteil aufgrund des Übergewichts auf über 50 %.
Bei Frauen mit PCOS stimuliert Insulin ein wichtiges Hormon in der Hirnanhangsdrüse, das LH (Gelbkörper stimulierendes Hormon, Luteinisierendes Hormon). Dieses LH stimuliert in den Eierstöcken die Produktion von Follikeln (d.h. Bläschen), in denen normalerweise die Eizellen heranreifen. Diese Bläschen bleiben meistens leer, also ohne Eizellen, deshalb nennt man diese Follikel „Cysten“. Allerdings produzieren diese Follikel auch ein Hormon: Testosteron (Abbildung 2). Testosteron und andere männliche Hormone werden an ein Eiweiß gebunden, das SHBG, das in der Leber gebildet wird. Durch die hohen Insulinspiegel und die zunehmende Verfettung der Leber wird weniger SHBG aufgebaut: die männlichen Hormone werden nicht mehr „gebunden“, sondern sind „frei“ und wirken direkt an der Haut.
Das Testosteron und andere männliche Hormone (DHEAS, Androstendion) verursachen den vermehrten Haarwuchs, Akne im Gesicht und ein insgesamt stärkeres männliches Aussehen. Da nur noch wenige befruchtungsfähige Eizellen produziert werden, ist die Fertilität, also die Fruchtbarkeit, deutlich herabgesetzt.
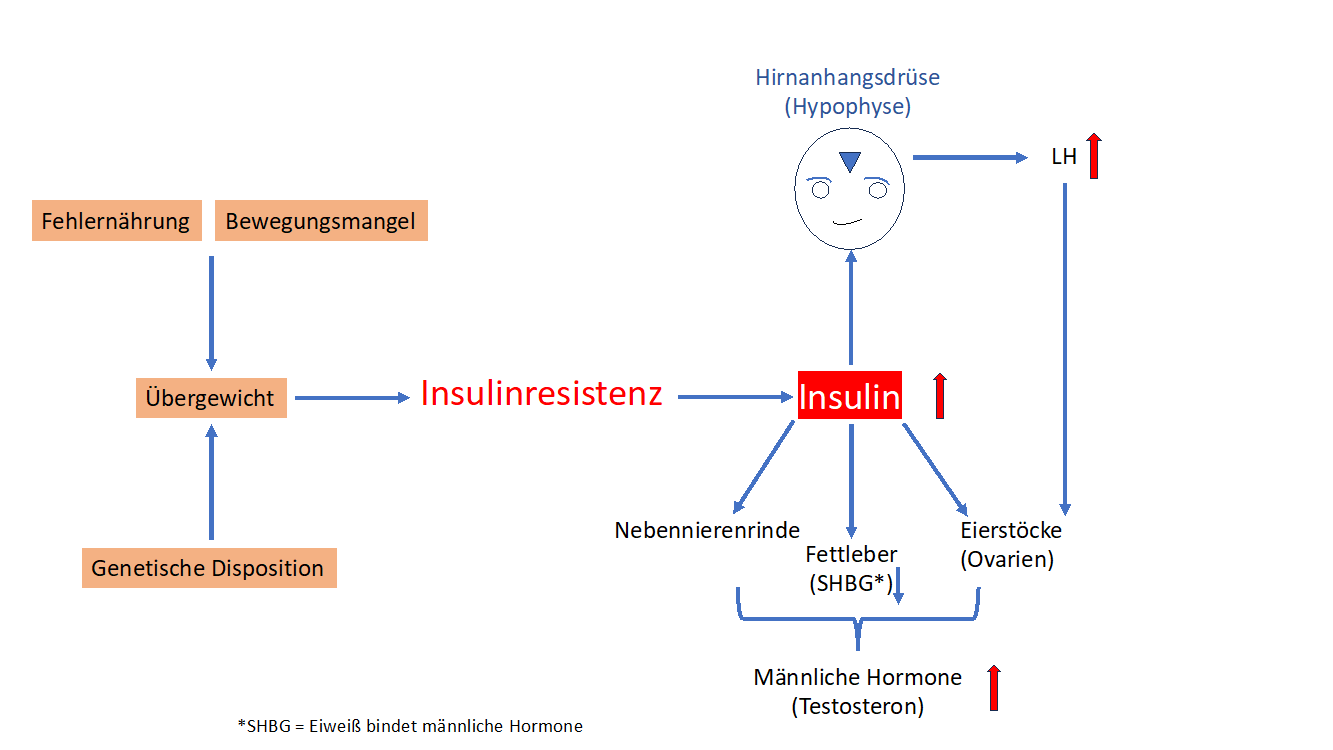
Abbildung 2: Das PCOS ist eine der häufigsten gynäkologisch – endokrinen Störungen bei Frauen in der reproduktiven Lebensphase (10-13 %). Wie es entsteht, ist allerdings nicht genau geklärt, es sind genetische und Umweltfaktoren, die dieses Syndrom steuern: übergewichtige Frauen sind stärker betroffen als schlanke.
PCO – Syndrom: von der Diagnostik zur Therapie
Die Ausprägung des PCOS korreliert sehr eng mit dem Ernährungszustand: fast 50 % der Patientinnen mit PCOS in den USA haben das „Metabolische Syndrom“: Übergewicht, Bluthochdruck, Diabetes und hohes Cholesterin. Aber auch normalgewichtige Frauen können das PCOS haben, allerdings mit einer in der Regel noch vorhandenen Ovulation (Eissprünge): je schlanker eine Frau, desto geringer ist das PCO in seiner Ausprägung und desto höher ist die Wahrscheinlichkeit, trotz eines PCOS schwanger zu werden. Bei Adipositas und Insulinresistenz ist nicht nur die Fehlgeburtenrate höher, sondern auch das Risiko für einen Diabetes (Zuckerkrankheit) in der Schwangerschaft (Gestationsdiabetes).
Zwei von drei Kriterien müssen erfüllt sein, um das PCOS – Syndrom diagnostizieren zu können:
1. Oligo – anovulatorische Zyklusstörung (unregelmäßige oder ausbleibende Monatsblutung)
2. Klinisch oder biochemisch nachweisbare Hyperandrogenämie (Männlicher Behaarungs- Typ, hohe männliche Hormone)
3. Ultraschalluntersuchung der Eierstöcke: Cysten, mindestens 12 Follikel
Alternativ: das Anti-Müller-Hormon(AMH) ist erhöht (Marker für Follikel -oder Cystenbildung. In der Pubertät ist dieses Hormon allerdings wenig aussagekräftig.
Desweiteren ist Folgendes wichtig:
Überprüfung des Zucker- und Fettstoffwechsels / Ultraschall der Leber / Blutdruck: hohes Herzkreislauf- und Diabetesrisikoprofil:
Um die Insulinresistenz diagnostizieren zu können, sollten Blutzucker- und Insulinspiegel nüchtern gemessen werden, häufig ist der Insulinspiegel beim PCOS dann auch erhöht. Ergänzend sollte ein Zuckerbelastungstest (OGTT über 2 Stunden) mit Zucker- und Insulinmessung durchgeführt werden. Wichtig sind noch die Cholesterinwerte, wie das gute (HDL-Cholesterin) und das böse Cholesterin (LDL-Cholesterin), und der Blutdruck. Dadurch erfasst man die „Nebenwirkungen“ des PCO-Syndroms. Mit neuen Ultraschallverfahren der Leber kann man den Fettgehalt in der Leber quantifizieren: wichtig ist die Diagnostik der Fettleber. Insulinresistenz verringert auch die Dehnbarkeit der Gefäße: schon früh kann der Blutdruck erhöht sein (> 130/85 mmHg).
Hormondiagnostik:
Von der Hirnanhangsdrüse werden Hormone gebildet, die die Ovarien steuern: LH (siehe oben) und FSH (Follikel stimulierendes Hormon). Hohe LH-Spiegel und ein hoher LH/FSH – Quotient sowie eine hohes AMH zeigen auf das PCOS hin. Auch die männlichen Hormone wie Testosteron, DHEAS und Androstendion sollten bestimmt werden
Weitere Beschwerden:
Im Blick zu behalten sind auch Schlafstörungen (obstruktive Schlafapnoe), Essstörungen, depressive und Angstsymptome, die allesamt bei Frauen mit PCOS häufiger sind. Prämenopausal besteht ein erhöhtes Risiko für Endometriumkrebs, wobei das absolute Risiko gering bleibt
Therapie des PCOS:
- Ernährung und Bewegung: schon eine leichte Gewichtsreduktion kann positive Effekte haben. Die Insulinwirkung verbessert sich rasch.
- Metformin: dieses Diabetesmedikament wirkt bei Insulinresistenz. Häufig setzt der Zyklus bei besserer Insulinwirkung wieder ein.
- Hormontherapien und Hormonblocker: neben Kontrazeptiva („Pille“) gibt es zahlreiche Medikamente und Hormonblocker, die den Zyklus wieder auslösen können. Diese Therapien verbessern auch die Fruchtbarkeit.
Die Leitlinie von 2023 fordert für die Behandlung des PCOS ein lebenslanges Konzept, das die verschiedenen Facetten dieser Erkrankung berücksichtigen sollte:
- Überprüfung des Glucosestoffwechsels (Nüchternblutzucker, HbA1c, oraler Glucosetoleranztest) bei Diagnosestellung, danach alle ein bis drei Jahre, abhängig von weiteren Risikofaktoren
- Blutdruckmessung mindestens einmal jährlich sowie bei Kinderwunsch oder einer geplanten Fertilitätsbehandlung
- Lipidprofil erstellen (Gesamtcholesterol, LDL, HDL, Triglyceride) bei Diagnosestellung; wiederholen je nach Ergebnis und weiteren Risikofaktoren
- Motivierung zur Gewichtskontrolle, körperlicher Aktivität, gesunder Ernährung und gegebenenfalls einer bilanzierten Diät
PCOS nach der Menopause: hohes Risiko für Diabetes mellitus und Herzkreislauferkrankungen
PCOS betrifft nicht nur die Eierstöcke, sondern auch den Zucker- und Fettstoffwechsel. Während in der Menopause die Ovarien aufhören zu funktionieren, bleiben dennoch bei vielen PCOS-Frauen die durch Insulinresistenz bedingten Stoffwechselveränderungen. Schlimmer noch: der menopausale Östrogenmangel kann die Insulinresistenz noch verstärken. Dies bedeutet, dass dann das Gewicht und der Blutdruck ansteigen. Menopausale Frauen mit PCOS haben deshalb ein deutlich erhöhtes Risiko für Herzkreislauferkrankungen und Diabetes mellitus.


